| Похожие рефераты | Скачать .docx | Скачать .pdf |
Реферат: Пневмония: диагностика и лечение
Реферат
НА ТЕМУ: ПНЕВМОНИЯ : ДИАГНОСТИКА И ЛЕЧЕНИЕ
План
1 ПНЕВМОНИЯ
2 ОСТРАЯ ПНЕВМОНИЯ (Pneumoniaacuta)
3 Крупозная пневмония (Pneumoniacrouposa)
4 Очаговая пневмония (Bronchopneumonia)
5 ХРОНИЧЕСКАЯ ПНЕВМОНИЯ (Pneumoniachronic)
1 ПНЕВМОНИЯ ( Pneumonia )
Термином «пневмония» обозначают группу заболеваний, различных по этиологии, патогенезу и морфологическим изменениям, основной чертой которых является наличие воспалительного процесса в легких, преимущественно в их респираторном отделе. По характеру клинического течения различают острую, затяжную и хроническую пневмонию.
2 ОСТРАЯ ПНЕВМОНИЯ ( Pneumonia acuta )
Острая пневмония — это острое инфекционное заболевание, возникающее самостоятельно или осложняющее другие заболевания. Оно характеризуется воспалительным процессом различной этиологии и патогенеза, локализующимся в бронхиолах, альвеолах и распространяющимся на ннтерстициальную ткань с вовлечением сосудистой системы легких. Острая пневмония является одним из наиболее распространенных заболеваний органов дыхания.
На заболеваемость пневмонией известное влияние оказывает время года, частота ее нарастает в январе— марте и уменьшается в апреле — октябре. Заболеваемость повышается также во время вспышек гриппа.
В настоящее время нет общепризнанной классификации пневмонии. Имеющиеся классификации либо сложны, либо схематичны. Предложены различные принципы построения классификаций пневмонии, в основу которых положены отдельные признаки: этиология (вирусная, бактериальная), патогенез (бронхопневмония, пневмония гипостатическая, аспирационная, ателектатическая, метастатическая, при острых инфекционных заболеваниях — кори, коклюше, брюшном тифе и др.), распространенность процесса (лобарная, лобулярная), клинико-морфологическая характеристика (крупозная, очаговая), клиническое течение (типичная, атипичная).
У нас в стране пользуются наиболее простой и удобной классификацией Н. С. Молчанова (1965). Согласно этой классификации, различают формы пневмонии по этиологии: бактериальная, вирусная, Q-риккетси-озная, обусловленная химическими и физическими раздражениями, смешанная; по клинико-морфологическим признакам: паренхиматозная, крупозная, очаговая, интерстициальная, смешанная; по течению: остротекущая, затяжная.
Однако и эта классификация не получила широкого распространения, поскольку не отражает всего клинического разнообразия пневмонии.
Практически целесообразно различать пневмонию крупозную (лобарную, или плевропневмонию) и очаговую (первичную и вторичную).
В зависимости от распространенности процесса различают мелкоочаговую, очаговую, купноочаговую и сливную пневмонию. Очаговая пневмония может возникать как самостоятельное заболевание (первичная пневмония) или развиваться на фоне различных патологических процессов (вторичная пневмония).
Этиология и патогенез пневмонии отличаются большим разнообразием. Имеет значение различная микрофлора: стрептококки пневмонии, стафилококки, клебсиелла пневмонии (палочка Фридлендера), респираторные вирусы (в настоящее время их насчитывается более 100 типов; особую роль играют вирусы гриппа, парагриппа, респираторно-синцитиальный вирус, аденовирусы, риновирусы и др.). Нередко наблюдается сочетание различных этиологических инфекционных факторов, в частности отмечаются вирусно-бактериальные ассоциации. Имеют значение вирус кори, хламидия пситтакоза, а также риккетсии, в последнее время встречается микоплазменная пневмония. К развитию пневмонии приводят также химические факторы (отравляющие вещества, бензин). В ряде случаев возникновение пневмонии можно объяснить с точки зрения учения И. Н. Аничкова об аутоинфекции, в связи с чем большое значение приобретают различные способствующие заболеванию факторы: переохлаждение, нарушение кровообращения в легких, хронические и острые заболевания верхних дыхательных путей; особое значение имеет состояние реактивности организма.
3 Крупозная пневмония ( Pneumonia crouposa )
Крупозная пневмония — это острый воспалительный процесс, захватывающий всю долю легкого или ее значительную часть и характеризующийся определенной цикличностью патоморфологических изменений в легких.
В настоящее время типичная долевая (лобарная) пневмония встречается крайне редко, обычно поражение ограничивается одним сегментом легкого.
Патоморфология. Различают следующие стадии развития крупозной пневмонии: 1. Стадия прилива — выраженная гиперемия ткани легких, стаз крови в капиллярах. Продолжительность этой стадии — от 12 ч до 3 суток. 2. Стадия красного опеченения — диапедез эритроцитов, появление выпота в альвеолах. Экссудат богат фибрином, свертывание которого приводит к безвоздушности легочных альвеол, уплотнению легких (гепатизации). Продолжительность стадии — от 1 до 3 суток. 3. Стадия серого опеченения — диапедез эритроцитов прекращается, выпот помимо фибрина содержит альвеолярный эпителий и лейкоциты (обильное содержание последних придает пораженному легкому серо-зеленоватый оттенок). На разрезе легкого отмечается хорошо выраженная зернистость. Продолжительность стадии — от 2 до 6 суток. 4. Стадия разрешения — под влиянием протеолитических ферментов растворяется и разжижается фибрин. Эта стадия наиболее длительная. В настоящее время такая строгая последовательность стадий встречается редко, чаще наблюдается смешанная морфологическая картина.
При эффективном лечении процесс может терять свою характерную цикличность и обрываться на ранних этапах развития. Если рассасывание экссудата нарушается, может наступить, его организация, т. е. разрастание соединительной ткани в очаге поражения — карнификация легкого и цирроз его. В случае гнойного расплавления пневмония осложняется абсцессом или в редких случаях гангреной легкого. Как правило, при крупозной пневмонии имеются явления сухого плеврита с фибринозными наслоениями (плевропневмония) и развитием спаек. Наличие плеврита, по-видимому, связано с лимфогенным распространением инфекции. В плевральной полости иногда имеется выпот (серозный или гнойный плеврит). Возможны также перикардит и менингит. В настоящее время эти осложнения встречаются очень редко.
Клиника. Острое начало с ознобом и резким повышением температуры тела до 39—40 °С. Боль в грудной клетке соответственно пораженной стороне, усиливающаяся при дыхании и кашле (при развитии базального плеврита возможна боль, симулирующая острый воспалительный процесс в брюшной полости — холецистит, аппендицит и др.). Появляется одышка — дыхание учащается, иногда значительно (до 40 в 1 мин) и сопровождается характерным симптомом — раздуванием крыльев носа. Кашель вначале сухой, болезненный, в течение двух-трех дней сопровождается выделением скудной «ржавой» мокроты. На лице появляется лихорадочный румянец с цианотичным оттенком, иногда односторонний (на стороне поражения). На губах нередки герпетические высыпания.
При осмотре больного отмечается отставание при дыхании половины грудной клетки соответственно стороне поражения. При перкуссии легких—укорочение перкуторного звука, а иногда тимпанический оттенок его в области пораженной доли легкого. При аускультации — крепитация (crepitatioindux), при поражении средней доли легкого она может выслушиваться лишь на ограниченном участке в области правой подмышечной ямки. По мере прогрессирования процесса опеченения легкого дыхание приобретает бронхиальный характер, усиливается голосовое дрожание и бронхофония, В период рассасывания бронхиальное дыхание исчезает, перкуторный звук становится более ясным, появляется крепитация (crepitatioredux). Как правило, наблюдается тахикардия (частота пульса 100—120 в 1 мин). Длительное учащение пульса отмечается при тяжелом течении заболевания. Над верхушкой сердца — систолический шум, I тон ослаблен. Артериальное давление, как правило, снижается. 3 тяжелых случаях, особенно у лиц пожилого и старческого возраста, наблюдается нарушение ритма сердца, на ЭКГ констатируются изменения в виде нарушения проводимости, появления уплощенного зубца Т. Иногда обнаруживаются явления перегрузки правой половины сердца (в связи с развитием гипертензии малого круга кровообращения).
При критическом снижении температуры тела (на 7—11-й день заболевания) возможен коллапс. Почти во всех случаях наблюдается головная боль, бессонница; в тяжелых случаях — возбуждение и бред, особенно у алкоголиков, что требует постоянного наблюдения за ними дежурного персонала.
При исследовании крови — лейкоцитоз (до 15—20 Г/л) с ядерным нейтрофильным сдвигом до юных форм и даже миелоцитов; лимфопения и эозинопения вплоть до анэозинофилии (в тяжелых случаях), иногда наблюдается токсическая зернистость нейтрофильных гранулоцитов. Происходят изменения в белковом составе крови: нарастает уровень глобулинов, уменьшается альбумино-глобулиновый коэффициент, увеличивается количество а2- и γ-глобулинов. При исследовании мочи может быть обнаружен белок, иногда эритроциты, характерно снижение содержания хлоридов в суточной моче (до 1—2 г при 15—16 г в норме).
Рентгенологическая картина зависит от фазы развития процесса. В первые сутки отмечается усиление легочного рисунка, расширение тени корня легкого и повышение ее плотности, а также постепенное стирание гомогенной структуры корня. Параллельно наблюдается уменьшение дыхательных экскурсий диафрагмы. В последующие дни (при переходе процесса во вторую и третью стадию) появляются, преимущественно в прикорневой зоне, нежные фокусы затемнения, которые быстро увеличиваются, становятся более выраженными, сливаются между собой и создают картину интенсивного затемнения пораженной доли, достигающего максимума на 3—5-й день заболевания (рис. 1). При этом один из контуров тени приобретает форму четкой линии, располагающейся по ходу одной из междолевых щелей. В стадии разрешения отмечается постепенное исчезновение гомогенного затемнения и медленное восстановление прозрачности ткани легких.
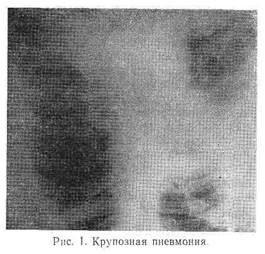
Течение крупозной пневмонии носит циклический характер. Однако в последние годы в связи с применением современных методов лечения классическое течение ее встречается редко. Продолжительность лихорадочного периода сократилась до двух-трех дней. Наблюдается меньшая выраженность симптомов и реже встречаются различные осложнения (экссудативный плеврит, нагноительные заболевания легких, менингит и др.)- Большую редкость представляет такое осложнение, как «конкомиттирующая желтуха» («желтушная» пневмония) при правосторонней нижнедолевой локализации процесса. Крупозная пневмония чаще развивается в одном легком, двусторонний процесс наблюдается редко, еще реже встречается переход пневмонии с одной доли на другую (ползучая, или мигрирующая, пневмония).
Возможно атипичное течение пневмонии. Прежде всего это центральная пневмония, характеризующаяся локализацией воспалительного процесса в прикорневой области, скудными данными перкуссии и аускультации легких. Тяжело протекает верхушечная, или верхнедолевая, а также массивная пневмония. При последней наблюдается закупорка воспалительным экссудатом просвета крупного приводящего бронха и развитие ателектаза, в связи с чем бронхиальное дыхание и крепитация не выслушиваются.
Атипично может протекать пневмония у детей, если она сопровождается болью в брюшной полости, симулируя аппендицит. У лиц пожилого возраста может наблюдаться ареактивное течение с отсутствием местных типичных изменений на фоне длительной адинамии. При диабете возможно коматозное состояние. Тяжело протекает пневмония у алкоголиков — возможно возбуждение, сменяющееся прострацией.
Диагноз крупозной пневмонии в типичных случаях несложен, но затруднен при ее атипичном течении. Диагноз устанавливают на основании характерного начала заболевания: острое с быстрым повышением температуры тела до очень высоких цифр, сопровождающимся сильным ознобом и выраженной одышкой, ранний высокий лейкоцитоз с резким нейтрофильным сдвигом и значительное увеличение СОЭ — до 40—60 мм/ч, резко положительная реакция на С-ре активный протеин, выраженная дис-протеинемия при наличии высокого уровня фибриногена и др. Атипичное течение, видимо, связано с тем, что быстрое применение современных средств лечения купирует дальнейшее развитие заболевания и изменяет характерную цикличность клинической картины.
Трудности в диагностике возможны при центральной пневмонии, при наличии выпота в плевральной полости, а также при закупорке вязким секретом крупного бронха, так как при этом отсутствуют классические признаки пневмонии: усиление голосового дрожания и шепотной речи, а также бронхиальное дыхание. Для распознавания крупозной пневмонии при атипичном течении необходимо тщательное рентгенологическое исследование. Например, при диагностике центральной пневмонии следует проводить его в косых положениях и делать боковые снимки.
Прогноз в настоящее время благоприятен, осложнения встречаются редко.
Лечение. Постельный режим, щадящая диета с достаточным количеством витаминов, обильное питье (фруктовые соки, лимонад, чай). Основным является применение сульфаниламидных препаратов и особенно антибиотиков.
Сульфаниламидные препараты назначают внутривенно (например, 5— 10 мл 10 % раствора этазол-натрия) и внутрь. Применяют препараты как непролонгированного (норсульфазол, сульфадимезин, сульфазин, этазол), так и пролонгированного (сульфади-метоксин, сульфапиридазин) действия, всего на курс 24—28 г, а также бактрим (бисептол).
Применение сульфаниламидных препаратов требует обильного щелочного питья: возможно появление кристаллурии. При наличии почечно-каменной болезни эти препараты применять не следует. При появлении тошноты, цианоза, лейкопении, дерматита лечение ими необходимо прекратить.
Из антибиотиков прежде всего показан бензилпенициллин (наиболее эффективен в отношении стрептококков пневмонии) в дозах от 500 000 до 1 000 000—1 500 000 ЕД в сутки. При назначении его необходимо сделать внутрикожную пробу на чувствительность во избежание тяжелых аллергических реакций. Вводить следует обязательно каждые 3 ч. При наличии штаммов, резистентных к бензилпенициллину, в последнее время рекомендуют применять оксациллин — полусинтетический пенициллин, устойчивый к пенициллиназе. Оксациллин вводят внутрь в капсулах по 0,25 г (по 2 капсулы 3 раза в день за 1—2 ч до еды); курс лечения — в среднем до 5 суток. Ампициллин назначают по 0,25—0,5 г в таблетках или капсулах). При недостаточной эффективности бензилпенициллина можно комбинировать его с сульфаниламидными препаратами. Иногда необходимо вводить антибиотики широкого спектра действия: тетрациклин — по 0,1— 0,15 г (100 000—150 000 ЕД) 4—6 раз в сутки; олететрин — по 0,25 г 4— 6 раз в день; метациклин (рондомицин) в капсулах по 150 000— 300 000 ЕД 2—4 раза в день; эритромицин— по 0,1—0,25 г каждые 4— 6 ч; цефалоридин (цепорин) — по 0,5 г внутримышечно, цефазолин (кефзол) и др.
На фоне применения антибиотиков возможно развитие кандидамикоза, вызванное дрожжеподобными грибами Candidaalbicans. Для предупреждения кандидамикоза, особенно при пероральном введении антибиотиков тетрациклинового ряда, следует назначать нистатин (в таблетках по 250 000 ЕД 6—8 раз или по 500 000 ЕД 3—4 раза в день). При лечении антибиотиками возможны разнообразные аллергические реакции (см. «Лекарственная аллергия», с. 619). Появление аллергических реакций служит показанием к отмене препарата. Если лечение необходимо продолжать, следует назначить другой антибиотик в сочетании с десенсибилизирующими средствами (стероидными гормонами, димедролом, кальция хлоридом), а также аскорбиновой кислотой, витаминами группы В, бромидами. Стероидные гормоны показаны также при затяжном разрешении пневмонии. Целесообразно применение оксигенотерапии, препаратов, обладающих болеутоляющим эффектом: кодеина, этилморфина гидрохлорида (дионина), отвлекающих средств (банок, горчичников). При нарушении функции органов кровообращения вводят камфору, кордиамин, кофеин-бензоат натрия.
4 Очаговая пневмония ( Bronchopneumonia )
Под понятием «очаговая пневмония» объединяют разнообразные по своему происхождению и клиническим проявлениям формы пневмонии, отличительной особенностью которых является вовлечение в воспалительный процесс отдельных участков легкого в пределах сегмента, дольки или ацинуса. Очаговая пневмония встречается в настоящее время чаще, чем крупозная, нередко являясь осложнением другого заболевания. Очень часто очаговая пневмония начинается с поражения бронхов, что дало повод называть ее бронхопневмонией.
Часто очаговая пневмония осложняет острые респираторные и вирусные заболевания (грипп, корь и др.). Она может возникать при недостаточности кровообращения, обычно на фоне застойных явлений в легких (застойная пневмония); при длительном постельном режиме у тяжелых и ослабленных больных (гипостатическая пневмония); в послеоперационном периоде (послеоперационная пневмония); при закупорке бронхов слизью, воспалительным зкссудатом (ателектатическая пневмония); в связи с попаданием в бронхи различных инородных тел, пищи при расстройстве глотания (аспирационная пневмония), а также при заболеваниях центральной нервной системы (например, при инсульте) вследствие нарушения иннервации бронхов и снижения их дренирующей функции. Особое значение имеет пневмония, возникающая при травмах и ранениях.
Развитие очаговой пневмонии связано с разнообразной микрофлорой (стрептококками пневмонии, стафилококками, клебсиеллой пневмонии и др.), а также с вирусами.
Патоморфология. Воспалительный процесс ограничивается долькой, сегментом или ацинусом, иногда очаги воспаления могут сливаться в более крупные (сливная пневмония). Экссудат обычно содержит мало фибрина и имеет слизистый или слизисто-гнойный, иногда геморрагический характер. Чаще поражаются задненижние сегменты, реже — сегменты верхних долей. Воспаленные участки легкого неравномерно уплотнены. Наблюдается чередование серо-красных очагов воспаления с более темными участками ателектаза и светлыми — эмфиземы, что придает легкому пестрый вид. Очаговая пневмония чаще всего заканчивается полным разрешением, но возможны осложнения (абсцесс, гангрена) , а также исход в хроническую пневмонию.
Клиника. Очаговая пневмония характеризуется разнообразием клинических проявлений. Различают мелкоочаговую, крупноочаговую, сублобарную формы очаговой пневмонии. Чаще всего заболевание начинается остро. Температура тела повышается до 38—39 °С, нередко сопровождаясь ознобом, появляются головная боль, общая слабость, боль в грудной клетке, кашель (сухой или с выделением слизистой, слизисто-гнойной. изредка кровянистой мокроты). Дыхание учащено, тахикардия. Изменения при перкуссии грудной клетки мало выражены, укорочение перкуторного звука отмечается при локализации очага в периферических отделах легких, а также при сливной пневмонии. При аускультации могут выслушиваться более или менее распространенные сухие и влажные хрипы (при наличии бронхита), а также соответственно воспалительному очагу мелкие звучные влажные хрипы. Нередко последние локализуются в задненижних отделах легких. При очаговой пневмонии в случаях, когда выражен преимущественно интерстициальный процесс, аускультативная картина скудная. Изменяется лишь характер дыхания. При исследовании крови отмечается умеренный лейкоцитоз, иногда лейкопения с нейтрофильным сдвигом, СОЭ нерезко увеличена.
Рентгенологическая картина при очаговой пневмонии может быть разнообразной. При ограниченной мелкоочаговой пневмонии нередко выраженных изменений нет — отмечается лишь изменение легочного рисунка. В других случаях имеются четкие множественные очаги затемнения. Иногда на ограниченном участке наблюдается усиленная тяжистость, которая приобретает радиарный характер (создается впечатление, что она исходит из расширенной тени легкого в виде густого сетчатого рисунка с мелкими просветлениями). Прозрачность всего пораженного участка снижена, на его фоне отмечаются более плотные мелкие очаговые тени.
Течение очаговой пневмонии и исходы при ней чрезвычайно разнообразны и зависят от многих условий, среди которых выделяют характер возбудителя, особенности патогенеза и морфологических изменений, а для вторичной пневмонии — характер заболевания, на фоне которого она развивается. Важное значение имеет пневмония, характеризующаяся вялым затяжным течением с маловыраженной симптоматикой.
У значительной части больных пневмония развивается как самостоятельное заболевание. В холодное время года она может возникать вслед за острым респираторным заболеванием, трахеобронхитом, что иногда не позволяет точно установить начало пневмонии.
Лихорадочный период длится 5— 7 дней, иногда больше. Снижение
температуры тела обычно литическое. При наличии множественных очагов, особенно когда они возникают последовательно и пневмония приобретает характер мигрирующей, а также в случае возникновения сливных очагов течение пневмонии может быть более продолжительным, В последние годы особенно часто встречается затяжное течение. Осложнения пневмонии (абсцесс, гангрена) в настоящее время встречаются реже (в основном у алкоголиков). Это обусловлено эффективностью современных методов лечения пневмонии.
Некоторые клинические варианты течения очаговой пневмонии заслуживают особого внимания.
Стафилококковая пневмония характеризуется нередко своеобразным и тяжелым течением. Заболевание вызывается золотистым стафилококком. Чаще встречается у детей, у лиц, ослабленных различными инфекциями, а также при наличии хронических очагов стафилококковой инфекции (гнойный отит, остеомиелит, фурункулез), что дает основание рассматривать эту пневмонию как гематогенную. Количество заболеваний стафилококковой пневмонией с тяжелым, иногда молниеносным течением увеличивается в период гриппа. Начало обычно острое с симптомами выраженной интоксикации, головная боль, иногда спутанное сознание, выраженная одышка, боль в груди, кашель с выделением слизисто-гнойной или гнойной мокроты сливкообразного характера с примесью крови или выраженным кровохарканьем, лихорадка неправильного типа. В первые дни болезни может наблюдаться несоответствие между тяжелой клинической картиной и скудными перкуторными и аускультативными данными при исследовании легких; отмечается укорочение перкуторного звука, ослабленное дыхание иногда с амфорическим оттенком, влажные хрипы, возможен шум трения плевры. Особенностью заболевания является развитие деструктивных процессов в легких (иногда в первые дни болезни). При рентгенологическом исследовании определяются массивные очаги инфильтрации (нередко двусторонние) иногда в них выявляются множественные тонкостенные полости, изменяющие свою форму и размеры; возможен прорыв полости в плевру с развитием пиопневмоторакса. Обратное развитие инфильтративных и деструктивных явлений в легких нередко определяет затяжное течение заболевания или исход в хроническую форму с длительным выделением гнойной мокроты.
В последнее десятилетие увеличилась заболеваемость фридлендеровской пневмонией. Возбудителем ее является клебсиелла пневмонии (грамотрицательная палочка) нередко в ассоциации со стрептококками пневмонии и стафилококками. Заболевают чаще лица старше 40 лет с пониженным питанием, нередко алкоголики. Обычно наблюдается несколько воспалительных фокусов, имеющих склонность к слиянию, что приводит к развитию псевдолобарной пневмонии. Поражаются преимущественно верхние доли, появляются очаги некроза с секвестрацией ткани легких и развитием полостей с неровными стенками. Экссудат обильный, имеет характер мутной, густой слизистой массы, содержащей лейкоциты, обильный клеточный детрит и большое количество клебсиелл, которые иногда являются основной составной частью внутриальвеолярного содержимого.
Течение тяжелое. Бурное начало, высокая температура, выраженные одышка и цианоз, кашель со слизистой тягучей мокротой, иногда кровянистой (тромбоз сосудов), имеющей запах пригорелого мяса. Количество хрипов при аускультации может быть незначительным, так как альвеолы и бронхи заполнены слизисто-бактериальными массами. Выражены изменения со стороны органов кровообращения: значительное ослабление звучности тонов сердца, тахикардия, понижение артериального давления. Возможен отек легких. Иногда наблюдаются острый серозит, геморрагии в кожу и слизистые оболочки.
Выражена интоксикация, сопровождающаяся поражением центральной нервной системы. Заболевание нередко приобретает септический характер. Лихорадочный период держится около двух недель. До появления антибиотиков заболевание нередко заканчивалось смертью.
Диагноз ставят на основании тяжелой клинической картины заболевания, неэффективности обычно применяемых антибиотиков (группы пенициллина), результатов бактерио-скопического исследования мокроты (грамотрицательная палочка, окруженная капсулой) и бактериологических данных посева крови и мокроты.
Некоторыми особенностями отличается и пневмония, развивающаяся при респираторно-вирусной инфекции.
Пневмония при гриппе наблюдается часто и нередко характеризуется тяжелым течением. С. П. Боткин в своих лекциях подчеркивал свойство гриппа провоцировать другие заболевания и, в частности, приводить «к летальному исходу от развившейся под влиянием гриппа катаральной пневмонии».
Пневмония при гриппе имеет сложный генез, поскольку в ее происхождении играют роль как вирус гриппа, так и бактериальная инфекция. Последняя часто имеет смешанный характер. Таким образом, пневмония при гриппе в большинстве случаев является вирусно-бактери-альной, и ее клиническое течение в значительной степени определяется характером вирусно-бактериальных ассоциаций, что обусловливает разнообразие клинических вариантов.
Могут наблюдаться молниеносно протекающие формы пневмонии, а также относительно легкие формы с нерезко выраженными клиническими явлениями и скудными симптомами при физическом обследовании, больного. Нередко заболевание выявляется лишь рентгенологически. Обычно пневмония развивается на 1—3-й день заболевания гриппом, но возможна и как позднее осложнение его, когда явления гриппа уже угасают.
Как правило, начало пневмонии при гриппе острое. Высокая температура тела держится 3—4 дня, иногда до 10—12 дней. Характерно поражение наиболее хорошо вентилируемых отделов легких (процесс в большинстве случаев локализуется в IX— X сегментах справа). В ряде случаев наблюдается несоответствие между частотой пульса и температурой тела.. Лейкоцитоз может быть незначительным, иногда наблюдается лейкопения со сдвигом лейкограммы влево, анэо-зинофилия, нерезкое увеличение СОЭ.
Наиболее тяжело (подчас молниеносно) протекает гриппозная пневмония с геморрагическими явлениями (кровохарканьем, носовыми кровотечениями и др.), что связано с поражением сосудов и тромбоцитопенией при гриппе. Отмечаются выраженные морфологические изменения в стенке сосудов, расширение их просвета, нарушение кровотока с явлением стаза и тромбоза и последующим развитием инфаркта легких, даже с деструкцией ткани. При этом экссудат в одном и том же легком может быть различного характера: серозный, фибринозный, гнойный, геморрагический. Неясным остается вопрос, являются ли изменения в сосудах результатом первичного воздействия вирусной инфекции или же они обусловлены бурным развитием вторичной бактериальной инфекции в связи с присущей вирусу гриппа особенностью резко снижать иммунобиологические защитные механизмы и «открывать ворота» вторичной инфекции (аутоинфекции). Не исключена возможность геморрагических явлений, обусловленных стафилококковой инфекцией. Клиническое течение такой пневмонии весьма тяжелое (выражены интоксикация, одышка, цианоз, тахикардия). Прогноз чрезвычайно серьезен и определяется в значительной степени поражением других органов, в частности развитием геморрагического энцефалита.
В ряде случаев, преимущественно при интерстициальном процессе (что
характерно для вирусной пневмо-ши). данные перкуссии и аускультации легких скудные, а рентгенологически определяется лишь расширение тени корня и усиление легочного рисунка. Это создает трудности для распознавания процесса. Разрешение подобной пневмонии протекает медленно и может сопровождаться длительным периодом остаточных клинических явлений (субфебрильной температурой, слабостью, повышенной потливостью, упорным кашлем, одышкой). У лиц, перенесших даже не очень тяжелую форму гриппа, во время которого не было явных клинических признаков пневмонии, наличие перечисленных признаков свидетельствует о возможности вяло текущей пневмонии. Нередкий исход последней—пневмосклероз или развитие хронической пневмонии.
Вирус гриппа в одинаковой степени поражает как взрослых, так и детей. Аденовирусы, респираторно-синпитиальный вирус и вирусы паратриппа в большей степени поражают детей младшего возраста; риновирусы — преимущественно взрослых.
Пневмония при парагриппе возникает в более поздние сроки болезни, чаще всего локализуется в нижних отделах легких, проявляясь обычными для пневмонии симптомами. Заболевание сопровождается выраженными явлениями интоксикации (высокая температура тела, головная боль, рвота, иногда судороги, бред). Наблюдаются симптомы, свойственные парагриппозной инфекции: ринит, фарингит, ларингит, сопровождающийся осиплостью голоса вплоть до афонии.
Пневмония при аденовирусной инфекции отличается постепенным развитием, сопровождается явлениями интоксикации, одышкой; наблюдаются перкуторные и аускультативные изменения, свойственные очаговой пневмонии, которые сочетаются с симптомами аденовирусной инфекции: ринит, фарингит (выраженная типеремия задней стенки глотки, боль при глотании, регионарный лимфаденит).
Пневмония при респираторно-синцитиальной инфекции возникает в первые дни заболевания, чаще всего в нижних отделах легких, иногда приобретает сливной характер. Явления интоксикации выражены умеренно, но могут наблюдаться боль в животе и жидкий стул.
Пневмония при орнитозе. Источником инфекции, вызывающей орнитоз, являются голуби, утки, индюки, куры, фазаны, попугаи. В последние годы отмечается повышение заболеваемости орнитозом.
Начало заболевания чаще всего острое — озноб, повышение температуры тела до 39 °С, головная боль, ломота во всем теле, боль в суставах и икроножных мышцах, на губах могут появляться герпетические высыпания. В легких вначале преобладают явления интерстициального воспаления, характеризующегося скудными данными при перкуссии и аускультации и соответствующими изменениями, отмечаемыми при рентгенологическом исследовании. В дальнейшем в воспалительный процесс вовлекается паренхима легких: усиливается кашель, увеличивается количество мокроты, которая становится слизисто-гнойной (гнойной). При аускультации легких выслушиваются мелкопузырчатые хрипы. Рентгенологически наряду с явлениями интерстициального воспаления обнаруживаются очаги инфильтрации, чаше в нижних долях. Гомогенное затемнение может быть облаковидным или иметь вершину, обращенную к периферии легкого. В некоторых случаях наблюдается увеличение печени и селезенки.
Заболевание продолжается 2— 3 недели, иногда приобретает более затяжной характер. К этому времени появляются положительная реакция связывания комплемента (титр не меньше 1 : 32) и положительная кожная аллергическая проба.
Своеобразно течение пневмонии, вызванной микоплазмой (М. pneumoniae), (первичная атипичная пневмония) . Из мокроты был выделен фильтрующийся агент, отличавшийся по своим структурным и биологическим особенностям как от бактерий, так и от вирусов. Он был назван агентом Итона и в дальнейшем отнесен к роду микоплазм. Эта форма пневмонии обычно начинается постепенно, реже остро. Наблюдаются общие явления: головная боль, недомогание, ломота в теле. Иногда отмечается неприятное ощущение «садне-ния» в горле, упорный приступообразный кашель, вначале сухой, в последующем с мокротой слизисто-гной-ного характера, изредка с примесью крови, лихорадочное состояние (лихорадка неправильного типа, иногда ремиттирующая, с ознобом и потом), продолжительность которого варьирует от 3—5 до 40 дней и более. Данные перкуссии и аускультации скудные. Рентгенологически обнаруживаются сетчатые нечетко очерченные изменения легочного рисунка, иногда веерообразно расходящиеся от корня. При исследовании крови лейкоцитоз обычно отсутствует, но наблюдается увеличение СОЭ, Применение сульфаниламидных препаратов и пенициллина неэффективно. Течение заболевания в большинстве случаев благоприятное, без осложнений.
Очаговая пневмония может развиться как осложнение при некоторых неинфекционных патологических процессах (вторичная пневмония).
Пневмония, возникающая при недостаточности кровообращения, локализуется чаше всего в нижних отделах легких и значительно отягощает состояние больных. Она нередко отличается вялым течением и не всегда легко распознается. У больных на фоне тяжелого общего состояния нарастает кашель с мокротой (иногда с примесью крови) и увеличивается одышка. Данные физического обследования больного не всегда достаточно четкие из-за трудности его проведения и слабости дыхания. При возникновении пневмонии на фоне порока сердца в мокроте иногда можно обнаружить клетки сердечных пороков.
Послеоперационная пневмония имеет сложный патогенез и разнообразную клиническую картину. Особенно тяжело протекает эмболическая пневмония, возникающая после операций на органах брюшной полости и проявляющаяся нередко как инфаркт-пневмония. Для нее характерны острая боль в грудной клетке и кровохарканье.
Тяжелым течением отличается также аспирационная пневмония, возникающая в результате аспирации рвотных масс в состоянии алкогольного опьянения, после наркоза, после эпилептических припадков, травм и ранений лица, операций на верхних отделах дыхательных путей, у больных с бульбарными расстройствами. Опасность аспирационной пневмонии заключается в возможности развития абсцедирования, гангрены легких с ихорозным (гнилостным) плевритом.
Особой формой аспирационной пневмонии является бензиновая пневмония, возникающая у водителей автотранспорта при неосторожном засасывании бензина через резиновую трубку. Основные симптомы: мучительный кашель (бронхоспазм вследствие попадания бензина в дыхательные пути), который в дальнейшем усиливается, боль в груди, симптомы интоксикации, повышение температуры тела; перкуторные и аускультативные изменения появляются на вторые-третьи сутки и чаще локализуются в средней и нижней долях правого легкого. Нередко наблюдаются тошнота, рвота, боль в надчревье.
Эозинофильная пневмония (синдром Леффлера) представляет собой своеобразное заболевание аллергической природы, характеризующееся появлением транзиторных инфильтратов в легких и сопровождающееся эозинофилей. Заболевание возникает как результат воздействия различных факторов: паразитарных (миграция через легкие личинок аскарид), химических агентов, а также лекарственных средств. Чаще всего этиология остается невыясненной. Инфильтрат носит летучий характер и подвергается обратному развитию без остаточных явлений. Клиническая картина скудная: небольшой сухой кашель, недомогание, слабость, потливость, субфебрильная температура. Изменения перкуторных и аускультативных данных часто не наблюдаются. Диагноз устанавливают на основании рентгенологического исследования легких (инфильтративные изменения, чаще обнаруживаемые в верхней доле правого легкого) и анализа крови (эозинофилия). Выздоровление наступает спонтанно в различные сроки: от нескольких дней до 2—3 недель. Аналогичные инфильтраты могут возникать и в других органах. Если выздоровление затягивается, назначают кортикостероиды.
Тяжело протекает пневмония у больных с острыми заболеваниями центральной нервной системы, при травмах и ранениях легких, а также у раненых.
При диагностике очаговой пневмонии всегда следует учитывать характерную пестроту клинических проявлений, обусловленных разнообразием возбудителя, неоднородностью патогенеза и патоморфологической картины, локализацией процесса и особенностями его течения. Диагноз устанавливают на основании следующих признаков: острое начало, боль в груди, кашель, одышка, учащенное дыхание, укорочение перкуторного звука, изменение характера дыхания при аускультации, появление консонирующих мелких влажных хрипов, соответствующие изменения в крови. Диагностика вызывающих затруднения при некоторых формах вирусной, а также микоплазменной пневмонии в связи со слабой выраженностью симптомов со стороны легких.
В последние годы придают значение иммунологическим показателям при пневмонии. Полагают, что при встрой пневмонии имеется вторичная иммунологическая недостаточность, особенно при массивном поражении легких. В первую очередь страдает клеточный иммунитет (снижение функции Т-лимфоцитов и моноцитов). При затяжном характере процесса отмечают отсутствие тенденции этих клеток к восстановлению и снижение повышенных в начале заболевания гуморальных факторов защиты (комплемента, лизонима, β-лизинов и др.)· При тяжелом течении заболевания констатируют снижение уровня иммуноглобулинов (М и А) и специфических антител. Однако вопросы иммунологической реактивности требуют дальнейшего изучения.
Лечение при очаговой пневмонии осуществляют в основном по тем же принципам, что и при крупозной. Наибольшее значение имеет антибактериальная терапия: антибиотики, сульфаниламидные препараты, производные нитрофурана; целесообразна комбинация антибиотиков и сульфаниламидов. Чтобы применить адекватную антибактериальную терапию, очень важно установить этиологию очаговой пневмонии. Для этого необходимо учесть особенности возникновения и развития заболевания, эпидемиологическую ситуацию, своеобразие клинических и рентгенологических симптомов, данные микробиологической диагностики (оценка микрофлоры мокроты в мазке, окрашенном по Граму).
При пневмонии, вызванной стрептококками пневмонии, наиболее эффективы бензилпенициллин, тетрациклин, олететрин (тетраолеан), метациклин, вибрамицин, эритромицин. При стафилококковой пневмонии показано применение полусинтетических пенициллинов, устойчивых к пенициллиназе, вырабатываемой стафилококками, а также антибиотиков группы цефалоспоринов — цефалоридин, цефазолин (кефзил); целесообразна также комбинация линкомицина с гентамицином; при тяжелом течении — антистафилококковый гамма-глобулин и антистафилококковая плазма. При фридлендеровской пневмонии бензилпенициллин и сульфаниламидные препараты неэффективны, однако клебсиелла пневмонии чувствительна к стрептомицину (его антибактериальная активность, по П. Н. Кашкину, соответствует 1 : 1 700 000); назначают также канамицин и гентамицин. При орнитозе эффективны антибиотики группы тетрациклина. При пневмонии, вызванной микоплазмой, показано применение морфоциклина.
Чрезвычайно важно раннее назначение антибиотиков при гриппозной пневмонии, протекающей с геморрагическим синдромом, В таких случаях эффективны полусинтетические пенициллины (оксациллин, ампициллин) или антибиотики широкого спектра действия (олететрин, метациклин, цефалоридин). Назначают рутин и аскорбиновую кислоту (аскорутин), препараты кальция. Если возникло подозрение, что заболевание вызвано другими вирусными инфекциями, целесообразно внутримышечное введение 2—3 мл донорского гамма-глобулина или 3—6 мл сывороточного полиглобулина. Пневмония при гриппе может потребовать интенсивной терапии.
Применяются бронхорасширяю-щие, разжижающие слизь и отхаркивающие средства — эуфиллин, тео-федрин, калия йодид, бромгексин, ли-бексин; аэрозольная терапия — муко-литические смеси в комбинации с различными бактерицидными средствами, щелочно-масляные растворы, а также мед; целесообразно применение трипсина и химотрипсина. Особое место в лечении пневмонии занимает камфора, которая положительно действует на кровообращение и дыхание, а также обладает, по-видимому, бактерицидным действием, выделяясь через дыхательные пути. Последнее свойство давало основание старым врачам считать ее отхаркивающим средством. При затяжном течении пневмонии рекомендуется назначать преднизолон (до 20— 25 мг в сутки). Показаниями для применения кортикостероидов являются также выраженная интоксикация, обструкция бронхов, обширные инфильтративные изменения в легких, отсутствие положительной динамики при антибиотикотерапии.
Применяются противовоспалительные и гипосенсибилизирующие средства: ацетилсалициловая кислота, глюконат кальция, дипразин, супрастин, а также аскорутин. Не потеряли своего значения банки и горчичники.
Показаны аутогемотерапия, физиотерапевтические процедуры (УВЧ, электрофорез с лидазой) и лечебная физкультура. Наряду с высокоэффективными средствами для лечения пневмонии необходимы соблюдение гигиенического режима и полноценное питание (пища механически и химически щадящая, богатая витаминами) с введением достаточного количества жидкости.
Своевременное и рациональное лечение при острой пневмонии имеет важное значение для профилактики перехода ее в затяжную, предупреждения развития остаточных явлений в легких, которые могут создавать угрозу рецидивирования воспалительного процесса. В связи с этим практически важным является вопрос о необходимых сроках стационарного лечения больных. Лица, перенесшие острую пневмонию, должны находиться под врачебным (диспансерным) наблюдением не менее шести месяцев.
Прогноз при острой пневмонии зависит от своевременного комплексного лечения и у подавляющего числа больных благоприятен в отношении выздоровления и восстановления трудоспособности. Прогноз менее благоприятен при стафилококковой пневмонии, протекающей с деструкцией и абсцедированием; неблагоприятен — при гриппозной пневмонии с тяжелым, молниеносным течением.
Профилактика острой пневмонии заключается в проведении мероприятий, повышающих общую сопротивляемость организма.
5 ХРОНИЧЕСКАЯ ПНЕВМОНИЯ ( Pneumonia chronica )
Хроническая пневмония представляет собой постепенно развивающийся, прогрессирующий воспалительный процесс с периодическими обострениями. Процесс может локализовать:я в пределах очага, сегмента, доли легкого и может быть тотальным,захватывать все структурные елементы легкого, локализуясь в бронхах, паренхиме, интерстициальной ткани, распространяясь на сосуды и плевру.
В настоящее время отмечается тенденция к повышению заболеваемости хроническими неспецифическимы заболеваниями легких.
В последней номенклатуре, предложенной ВОЗ, понятие «хроническая пневмония» отсутствует. Однако тока нет оснований отказываться от того термина, прочно вошедшего в отечественную литературу и отражающего конкретное клиническое предъявление о сущности заболевания.
Возникшая в последние годы дискуссия целесообразности термина «хроническая пневмония» в значительной степени обусловлена чрезмерным и не всегда достаточно обоснованным применением на практике этого диагноза и отсутствием однозначного понимания сущности заболевания.
Диагноз хронической пневмонии может быть установлен лишь после тщательного бронхологического и томографического обследования.
По современным данным, непосредственный переход острой пневмонии в хроническую наблюдается в 1—2 % случаев. Однако ряда больных на протяжении многих лет отмечаются повторные заболевания острой пневмонией. Поскольку в основе рецидивирующего процесса лежат остаточные функционально-морфологические изменения в легких, такие случаи могут быть отнесены к хронической пневмонии.
Этиология и патогенез хронической пневмонии весьма разнообразны. Из возбудителей чаще высеваются стрептококки и стафилококки. В развитии заболевания прежде всего имеет значение острая пневмония (неполное рассасывание очагов).
Хроническая пневмония взрослых нередко имеет начало в детском возрасте, развиваясь после пневмонии три кори и коклюше. Большую роль играют повторная пневмония, частые острые респираторные заболевания и хронический бронхит, а также нарушение кровообращения с преимущественным застоем в малом круге, особенно при развитии гипостатически-ателектатической пневмонии (чаще всего в нижней доле правого легкого в связи со значительным увеличением застойной печени). Способствуют заболеванию охлаждение, профессиональные вредности, загрязнение атмосферы, а также курение, поскольку оно вызывает хронический бронхит.
В патогенезе хронической пневмонии наибольшее значение имеют следующие факторы: заболевания верхних дыхательных путей, острые и хронические заболевания трахеи и особенно бронхов; острая пневмония, не излеченная полностью или склонная к затяжному течению; поражение сосудистой системы легких, ведущее к нарушению трофики и способствующее развитию воспалительного процесса в легких (артериит, первичная легочная гипертензия и др.); поражение торако-диафрагмального аппарата (кифоз, сколиоз, паралич диафрагмы и др.); травмы и поражения плевры, значительно нарушающие вентиляционную функцию легких; пороки развития легких (гипоплазия легкого, стеноз трахеи и главного бронха, трахеобронхомегалия, врожденные кисты и др.).
Одно из важных условий развития заболевания— угнетение иммунологической реактивности, снижение общих и местных факторов неспецифической резистентности (система комплемента, лизоцим, интерферон, альвеолярные фагоциты). Однако возможно изменение реактивности по гиперергическому типу (например, нередко отмечается сочетание хронической пневмонии с бронхиальной астмой). В динамике хронической пневмонии (хронического бронхита) возможно развитие аутоиммунных процессов. Существует мнение, что некоторые химиопрепараты и антибиотики, применяемые для лечения острой пневмонии, играют роль гаптенов. Соединяясь с белками организма, они образуют аутоантиген. В ответ вырабатываются антитела к легочной ткани. Возможно, что источником ауто-антигенов является мокрота больного. Комплексы антиген — антитело могут усиливать деструкцию легочной ткани и способствовать переходу острого воспалительного процесса в хронический. Патогенез хронической пневмонии в значительной степени определяет особенности клинической картины и течения.
Патоморфология. Характерно разнообразие морфологических изменений, которые могут варьировать в значительных пределах и проявляться различной степенью поражения бронхов, интерстициальной ткани, паренхимы, сосудов и нервов легких. При поражении бронхов воспалительный процесс распространяется перибронхиально, образуются расширения бронхов (бронхоэктазы). Постепенное развитие соединительной ткани приводит к пневмосклерозу, легкое уменьшается, участки уплотнения чередуются с участками эмфиземы, иногда атрофируются межальвеолярные перегородки, стенки альвеол утолщаются. Вовлечение в процесс сосудов нарушает кровообращение в легких, в результате развивается гипертензия малого круга кровообращения и в дальнейшем — синдром хронического легочного сердца. В патологический процесс могут вовлекаться лимфатическая сеть, а также экстра- и интрамуральные нервы, что приводит к нарушению нервной трофики и способствует хроническому течению воспалительного процесса.
Клиник а. Проявления хронической пневмонии чрезвычайно многообразны. Полиморфизм клинических симптомов заболевания зависит от характера течения, частоты обострений, стадии развития болезни, особенностей морфологических изменений, возникновения тех или иных осложнений.
Нередко после перенесенной острой пневмонии продолжается кашель (сухой или с мокротой), недомогание, субфебрильная температура. Все эти явления периодически усиливаются, особенно после переохлаждения, острого респираторного заболевания, гриппа и др. По мере прогрессирования процесса проявляется преимущественная картина хронического бронхита (кашель с большим количеством мокроты, иногда приобретающий удушливый характер, в отдельных случаях развивается бронхиальная астма) или бронхоэктатической болезни (кровохарканье, гнойная мокрота), или пневмосклероза (кашель, одышка). Иногда наблюдается сочетание симптомов, свойственных каждому из перечисленных процессов.
Такие изменения, особенно если они приобретают распространенный характер, приводят к развитию недостаточности дыхания и синдрома хронического легочного сердца. Недостаточность дыхания имеет две стадии или формы. В первой стадии газовый состав крови не изменен. Отмечается вентиляционная недостаточность. Нормальный газовый состав крови поддерживается за счет мобилизации функциональных резервов дыхательной системы (усиливается работа дыхательной мускулатуры и т. д.). Вторая стадия более тяжелая, поскольку к вентиляционной недостаточности присоединяется артериальная гипоксемия, наряду с которой повышается содержание углекислоты в крови. Развивается газовый, или респираторный, ацидоз.
Синдром хронического легочного сердца обусловлен гипертрофией и расширением правого желудочка (хронический процесс в легких приводит к гипертензии малого круга кровообращения). Развитие легочного сердца сопровождается явлениями недостаточности кровообращения (с застоем в большом круге кровообращения) .
При обследовании больного хронической пневмонией выявляют следующие симптомы: синюшность кожи, одышку, нередко ригидность грудной клетки (дыхание совершается с помощью вспомогательных мышц). При перкуссии легких может наблюдаться «мозаичная» картина, когда участки притупления чередуются с коробочным звуком. При аускультации отмечаются сухие и влажные хрипы различной звучности, жесткое, местами ослабленное дыхание, иногда определяется удлиненный выдох (при нарушении проходимости бронхов), нередко более или менее распространенный шум трения плевры. При спирографии констатируется уменьшение жизненной емкости легких, максимальной вентиляция легких и резерва дыхания, увеличение объема остаточного воздуха, минутного объема дыхания (последний в конечных стадиях уменьшается), снижение поглощения кислорода и др.
Наблюдаются изменения со стороны органов кровообращения: тахикардия, расширение сердца, гиперкапническая гипертензия (увеличение массы циркулирующей крови за счет увеличения количества эритроцитов).
Рентгенологически — явления эмфиземы, пневмосклероза, очаговое уплотнение легочной ткани, иногда ячеистый рисунок легких и т. д. рис, 2). На ЭКГ — правограмма, 5 последующем Ρ pulmonale во II— I стандартных отведениях. При исследовании крови нередко обнаруживают эритроцитоз, лейкоцитоз с нейгюфильным сдвигом, увеличение ЮЭ; при исследовании мочи — нерезкую протеинурию, эритроцитурию. Изменены также и некоторые биохимические показатели крови: отмечался положительная реакция на „-реактивный протеин, повышение уровня сиаловой кислоты, а также и γ-глобулинов, активности щечной фосфатазы нейтрофильных гранулоцитов.
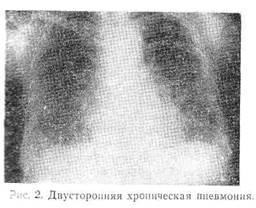
Течение хронической пневмонии разнообразно. В одних случаях заболевание прогрессирует медленно,обострения наблюдаются сравнительно редко и не сопровождаются тяжелой клинической картиной, в других — заболевание прогрессирует быстро, сопровождается частым обострением процесса и проявляется тяжелыми клиническими симптомами: высокой температурой тела, упорным кашлем, выделением большого количества мокроты, выраженной интоксикацией. Продолжительность болезни также различна.
Диагноз устанавливают на основании тщательного анализа клинической и рентгенологической картины (обязательна рентгенография легких) с учетом данных лабораторных исследований.
При проведении дифференциальной диагностики в фазе обострения процесса прежде всего следует решить вопрос, имеет ли место острая пневмония или обострение хронической, что возможно при условии тщательно собранного анамнеза. Более сложной может быть дифференциация хронической пневмонии с другими хроническими заболеваниями легких.
С этой точки зрения специального внимания требует синдром средней доли — своеобразный воспалительный процесс в средней доле правого легкого, обусловленный полным или частичным стенозированием долевого или одного из сегментарных бронхов, что приводит к развитию ателектаза. Кроме того, заболевание может быть проявлением воспалительного процесса в легких и бронхах, сопровождающегося развитием ателектаза вследствие реактивного лимфаденита узлов корня легкого или склеротического перибронхита. Причиной указанного синдрома может быть также туберкулезный лимфаденит. Ателектаз при этом возникает в результате сдавления среднедолевого бронха (компрессионный ателектаз) или закупорки его просвета казеозными массами (обтурационный ателектаз) при перфорации лимфатических узлов. Для этого синдрома характерна наклонность к кровохарканью и легочным кровотечениям, а также наличие упорного приступообразного кашля. При перкуссии и аускультации легких — симптомы поражения средней доли (в таких случаях звуковые явления лучше всего выявляются в области правой подмышечной ямки), рентгенологически — клиновидная тень с вершиной, обращенной к корню легких. Наиболее важными для диагностики являются результаты томографии, бронхографии, бронхоскопии, которые позволяют определить состояние среднедолевого бронха, особенно при подозрении на рак легкого.
При бронхогенном раке легкого диагностические трудности связаны с тем обстоятельством, что развитие рака легкого возможно на фоне хронической пневмонии. Это дало основание считать хроническую неспецифическую пневмонию предраковым состоянием. При подозрении на рак дифференциальная диагностика должна включать бронхоскопию, бронхографию, томографию и исследование мокроты на атипичные клетки.
При быстром развитии пневмосклероза, осложняющегося недостаточностью легких, необходима дифференциальная диагностика с редко встречающимся заболеванием — синдромом Хаммена — Рима. Авторы описали его под названием «острый диффузный интерстициальный фиброз легких». В настоящее время многие исследователи выделяют его в самостоятельную нозологическую форму. Он может быть отнесен к диффузным болезням соединительной ткани. В основе синдрома Хаммена — Рича лежит диффузный прогрессирующий интерстициальный фиброз легких. Течение может быть острым, подострым и хроническим. При острой форме продолжительность жизни от начала заболевания составляет около 6 месяцев, при подострой — до 2 лет, при хронической — 3—5 лет. Характерно наличие выраженной нарастающей одышки, цианоза различной степени, тахикардии. При аускультации легких — жесткое дыхание и звучная крепитация («треск целлофана»). В основе недостаточности легких лежит выраженное ухудшение диффузионных свойств альвеолярно-капиллярной мембраны (альвеолярно-капиллярная блокада). В поздних стадиях болезни в легких возникают артериовенозные шунты. Лечение антибиотиками неэффективно, применение стероидных гормонов дает лишь некоторое временное улучшение. Прогноз неблагоприятный.
При дифференциальной диагностике необходимо также иметь в виду туберкулез легких. При этом имеют значение тщательно собранный анамнез (наличие перенесенных в прошлом заболеваний легких), перкуссия и аускультация (при хронической пневмонии изменения более выражены и чаще локализуются в нижних отделах легких), исследование мокроты (при хронической пневмонии обнаруживается полибактериальная флора, однако отсутствуют туберкулезные палочки), рентгенологическое исследование (для хронической пневмонии более характерно наличие фиброзно-интерстициальных изменений, перифокальной инфильтрации и бронхоэктазов), а также бронхоскопия.
При дифференциальной диагностике с саркоидозом легких следует учитывать характерное для последнего увеличение бронхопульмональных и паратрахеальных лимфатических узлов, а также поражение кожи, глаз, суставов. Туберкулиновые пробы отрицательны, положительной оказывается реакция Квейма с саркоидным антигеном.
Прогноз при хронической пневмонии зависит от распространенности процесса, частоты и тяжести обострений, темпов прогрессирования заболевания, развития недостаточности дыхания и легочного сердца.
Трудоспособность больных зависит от тех же факторов, а также от стадии заболевания: в начальной стадии при медленно прогрессирующем течении больные сохраняют трудоспособность, и вопрос может ставиться лишь в отношении перевода на другую работу, если возникла необходимость в устранении неблагоприятных факторов, влияющих на течение заболевания (переохлаждение, неблагоприятные атмосферные условия, значительное физическое напряжение). При прогрессирующем течении заболевания с частыми тяжелыми обострениями и развитием осложнений (недостаточность легких и сердца) трудоспособность может быть полностью утрачена.
Лечение должно быть комплексным и. осуществляться как в фазе обострения, так и в фазе ремиссии. Одним из основных компонентов лечения является воздействие на воспалительный процесс путем назначения сульфаниламидных препаратов и особенно антибиотиков. При этом необходимо осуществлять бактериологический контроль (в динамике), так как в процессе лечения возможно изменение характера микрофлоры и чувствительности ее к антибиотикам. Следует комбинировать назначение антибиотиков перорально, парентерально и через воздухоносные пути (эндобронхиально, через брон-хоскоп или в виде аэрозолей, последние более показаны при диффузном процессе); применять их в достаточно высоких дозах длительное время (от 7—10 дней до 2—3 месяцев и больше). Целесообразно комбинировать различные антибиотики (с учетом их совместимости) и антибиотики с сульфаниламидными препаратами. Рекомендуют также сочетание антибиотиков с кортикостероидными гормонами. Последние применяют в средних дозах (преднизолон—15— 30 мг в сутки). В некоторых случаях показано применение производных нитрофурана (фуразолидона, фуразолина, фурадонина, фурагина растворимого). Так, фуразолидон эффективен при резистентности бактериальной флоры бронхов к антибиотикам и сульфаниламидным препаратам, а фурагин растворимый оказывает благоприятный терапевтический эффект при тяжелых формах хронической пневмонии, вызванной стафилококками, стрептококками и кишечной палочкой (его вводят внутривенно капельно). При непереносимости антибиотиков и сульфаниламидных препаратов и при опасности развития кандидамикоза назначают нитроксолин (5-НОК), который обладает не только антибактериальным, но и противокандидозным действием и по своей активности не отличается по существу от нистатина.
Важное значение имеет применение средств, улучшающих выделение мокроты. При наличии густой, труднооткашливаемой мокроты назначают протеолитические ферменты (действуют преимущественно на пораженную ткань): трипсин, химотрипсин, дезоксирибонуклеазу. Трипсин и химотрипсин применяют внутримышечно, в виде аэрозолей, интратрахеально и внутрибронхиально. Рибонуклеазу и дезоксирибонуклеазу применяют в виде ингаляций (25—50 мг). При внутримышечном применении обязательна предварительная проба на чувствительность. Дезоксирибонуклеаза переносится лучше, чем рибо-нуклеаза, и наряду со способностью разжижать слизь, вязкую и густую мокроту обладает также противовоспалительным действием. Общим недостатком, свойственным ферментам, является возможность появления аллергических реакций. Они противопоказаны при астматических явлениях, кровохарканье, недостаточности дыхания и сердца, при склонности к аллергическим реакциям.
Целесообразно применение муколитических препаратов: бромгексина (внутрь по 0,008 г 2—3 раза в день), 3 % раствора калия йодида (по 1 столовой ложке 4—6 раз в день), 10 % раствора аммония хлорида, растворов натрия гидрокарбоната. При наличии бронхоспазма и отека слизистой оболочки бронхов применяют эуфиллин, эфедрин, изадрин, орципреналин.
Одним из важных элементов лечения является воздействие на имму
нологическую реактивность и улучшение обменных процессов. Для повышения реактивности организма применяют гамма-глобулин в дозе 0,2—0,4 мг/кг. В период затянувшегося обострения заболевания инъекции повторяют через 2—4 недели. Применяют также левамизол, являющийся истинным иммуностимулятором, позволяющим восстановить иммуннокомпетентностьлимфоидных клеток к чужеродным антигенам. Его назначают короткими курсами при обострении процесса. Основным побочным действием левамизола является возможность развития лейкопении. Для уменьшения этого побочного явления назначают большие дозы стимуляторов метаболизма и тканезого обмена (метилурацил, калия оротат, фолиевую кислоту, цианокобаламин).
Более целесообразно применение продигиозана (выделен из Вас. prodigiosum), который является средством, стимулирующим факторы неспецифической и специфической резистентности организма; активирует Т-систему иммунитета и функцию коры надпочечников. Продигиозан вводят внутримышечно; через 2—3 ч у больных возможно повышение температуры тела, появление головной боли, ломоты в суставах, общего недомогания, однако эти явления обычно проходят через 5—6 ч.
При выраженной интоксикации и гипопротеинемии применяют переливание крови (100—200 мл), белковые гидролизаты, анаболические стероиды (особенно показаны при преобладании катаболических процессов); полезно также назначение метилурацила с рибоксином; метионина, декамевита или ундевита, аскорбиновой кислоты, ретинола, благоприятно действующего на эпителий. Необходимо полноценное питание с достаточным количеством белков и естественных витаминов.
Показаны физические методы лечения: УВЧ (бактериостатическое действие, положительное влияние на процессы иммунитета в организме), средне- и коротковолновая диатермия или индуктотермия (глубокая артериальная гиперемия легочной ткани, противовоспалительное и бронхорасширяющее действие), ультрафиолетовое облучение в эритемных дозах, электрофорез с кальция хлоридом и др.
При развитии синдрома легочного сердца с явлениями декомпенсации назначают соответствующую терапию (сердечные гликозиды, мочегонные и т. д.).
Вне периода обострения и при отсутствии явлений недостаточности легких и особенно недостаточности сердца показано санаторно-курортное лечение в условиях Южного берега Крыма (Ялта) или хвойнолесистой местности. Особенно полезен сухой теплый климат. Необходимо прекратить курение.
Если течение хронической пневмонии характеризуется частыми обострениями и сопровождается повторным кровохарканьем, а также если процесс нераспространенный (ограниченный, сегментарный), может быть применено хирургическое лечение (удаление пораженных участков легкого).
Профилактика хронической пневмонии в значительной степени связана с профилактикой бронхита, острых респираторных заболеваний, заболеваний носоглотки. Особое значение имеют полноценное лечение острой пневмонии с обязательным рентгенологическим контролем после лечения, последующая диспансеризация (обследование один раз в три месяца), а также своевременное выявление и лечение различных заболеваний уха, горла, носа (нарушения носового дыхания, синусита и др.).
Вторичная профилактика включает правильно организованную диспансеризацию больных. В общем комплексе мероприятий большую роль играет проведение противорецидивной терапии, направленной на борьбу с инфекцией (антибиотики, сульфаниламиды, в том числе ингаляционным путем), восстановление бронхиальной проходимости (ингаляции спазмолитических препаратов, протеолитических ферментов) и повышениеадаптационно-защитных возможностей организма (экстракт элеутерококка, настойки лимонника, женьшеня, заманихи, витамины А и Е, а также аскорбиновая кислота, витамины группы В).
Использованная литература
1. Внутренние болезни / Под. ред. проф. Г.И. Бурчинского. ― 3-е изд., перераб. и доп. ― К.: Вища шк. Головное изд-во, 1997. ― 655 с.
Похожие рефераты:
Акушерство. Методические рекомендации кафедры
Массаж при патологии дыхательной системы
Аллергия и аллергические заболевания
Общая нозология. Типовые патологические процессы
Острый абсцесс и гангрена легких
Литература - терапия (ЛЕКЦИИ ПО КАРДИОЛОГИИ)
Основы медицинских знаний и охрана здоровья детей
Острые инфекционные заболевания и туберкулез у детей
Невротическая астения как этиопатогенетический механизм легочной патологии